Діагностика патологічних змін грудних залоз у практиці дитячого онколога
Головко Т.С.1, Климнюк Г.И.1, Скляр С.Ю.1, Озеран Н.В.2, Крахмалева А.С.1, Францевич К.А.3
- 1Національний інститут раку, Київ
- 2Киевская городская клиническая больница №18, Киев
- 3Главный военно-медицинский клинический ордена Красной Звезды центр «Главный военный клинический госпиталь», Киев
Резюме. Ретроспективно проаналізовано архів історій хвороби пацієнтів у віці від 0 до 16 років з підозрою на об’ємні утворення, які звернулися в Національний інститут раку за період з 1991 по 2010 рр. Після первинного огляду дитячим онкологом усім пацієнтам проводили ультразвукове дослідження, а при виявленні локального ущільнення в грудній залозі — пункційну тонкогольну біопсію. Пацієнтів, у яких було виявлено ознаки проліферації, патологічної гіперплазії, дисплазії або атипії було прооперовано, їх діагноз верифікований гістологічно. Проаналізовано найчастіші захворювання грудних залоз дітей та юних пацієнтів.
Резюме. Ретроспективно проанализирован архив историй болезни пациентов в возрасте от 0 до 16 лет с подозрением на объемные образования грудной железы (ГЖ), обратившихся в Национальный институт рака за период с 1991 по 2010 гг. После первичного осмотра детским онкологом всем пациентам проводилось ультразвуковое исследование, а при установлении наличия локального уплотнения в ГЖ – пункционная тонкоигольная биопсия. Пациенты, у которых были выявлены признаки пролиферации, патологической гиперплазии, дисплазии или атипии были прооперированы, а их диагноз верифицирован гистологически. Проанализированы наиболее частые заболевания ГЖ детей и юных пациентов.
 Введение
Введение
Известно, что у детей состояние грудной железы (ГЖ) является индикатором начала полового развития. Появление уплотнения под ареолой ГЖ у девочек после 8 лет — первый сигнал начала полового созревания. Патология ГЖ часто является признаком неблагополучия органов репродуктивной системы, так как всегда реагирует на гормональный дисбаланс в организме [1, 4, 6]. Интерес к вопросам диагностики и лечения патологии ГЖ неустанно растет, что, конечно, связано с проблемой роста показателей заболеваемости и смертности от рака ГЖ, отмечаемой во всем мире [2, 3, 7]. Поэтому при возникновении жалоб на какие-либо нарушения и аномалии развития ГЖ у девочек большинство врачей ассоциирует их с онкологической патологией и направляет таких пациентов к онкологу или к онкохирургу [1, 5]. Отсутствие онкологических заболеваний при диагностических обследованиях не исключает выявление другой патологии, которую должны лечить педиатры, детские гинекологи и эндокринологи в специализированных учреждениях.
Целью данной статьи является анализ случаев опухолевых образований ГЖ у пациентов детского возраста, направленных в Национальный институт рака, и популяризация этих знаний среди врачей.
Материалы и методы исследования
Мы ретроспективно проанализировали архив амбулаторных карточек и историй болезни пациентов в возрасте от 0 до 16 лет с подозрением на объемные образования ГЖ, обратившихся в Национальный институт рака за период с 1991 по 2010 гг. После первичного осмотра детским онкологом всем пациентам проводилось ультразвуковое исследование (УЗИ) грудных желез линейным датчиком с частотой 5–14 МГц. С 1997 года ультразвуковое традиционное исследование в В-режиме дополнялось цветным (ЦДК) и энергетическим (ЭДК) допплеровским картированием. С 2008 года применялся новый метод «визуальной пальпации» — эластография [8, 9].
При установлении наличия локального уплотнения в ГЖ у пациентов детского возраста для уточнения диагноза проводили под контролем УЗИ пункционную тонкоигольную биопсию. При отсутствии в пункционном материале признаков пролиферации, патологической гиперплазии, дисплазии или атипии клеточных элементов, определяемых цитологическим или (при необходимости) гистологическим методом, пациенты направлялись к детскому эндокринологу или гинекологу и наблюдались в динамике. Пациенты, у которых при дообследовании были выявлены вышеперечисленные патологии эпителия ГЖ были прооперированы, а их диагноз верифицирован гистологически.
Результаты
Анализ архива диагнозов заболеваний ГЖ, установленных в Национальном институте рака у детей и подростков в возрасте от 0 до 16 лет за период с 1991 по 2010 гг., представлен в таблице.
Патологические изменения в ГЖ были обнаружены у 126 (100%) пациентов указанного возраста.
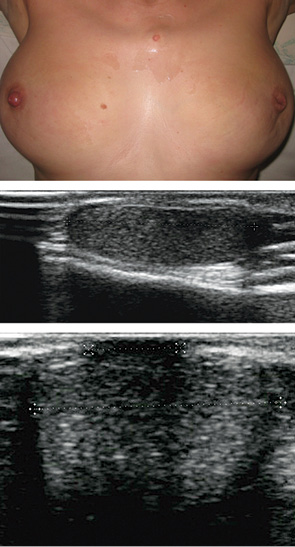
Чаще всего обращались пациентки детского и подросткового возраста по поводу доброкачественных очаговых новообразований, которые были диагностированы у 95 пациентов, что составило 75%: из них у 39 (41%) пациентов был установлен диагноз эктазии протоков ГЖ (рис. 1, 2), у 27 (28%) диагностированы фиброаденомы с разной степенью зрелости эпителиального и стромального компонента (рис. 3), у 13 (14%) определены и подтверждены цитологически кисты ГЖ (рис. 4), у 11 (12%) пациенток — фибролипомы (рис. 5), у 5 (5%) — внутриорганные гемангиомы (рис. 6).
Следует особо отметить, что злокачественных новообразований у пациентов в возрасте от 0 до 16 лет не было диагностировано ни разу (статистические данные Национального канцер-регистра (см. таблицу).
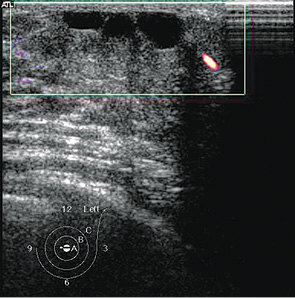
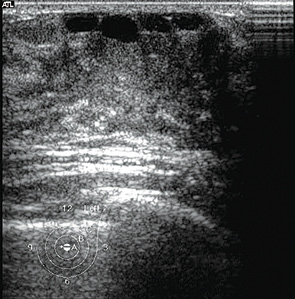
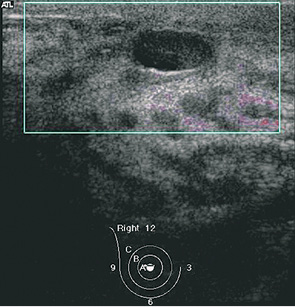
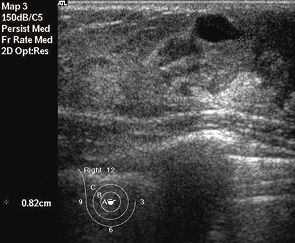
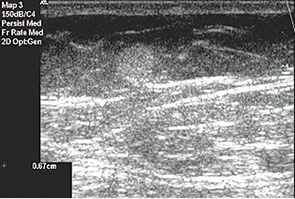
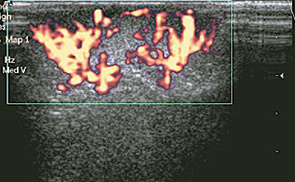
Таблица. Заболевания ГЖ у детей и подростков (данные Национального института рака за период с 1991 по 2010 гг.)*
| Год первичного установления диагноза/характер заболевания | 1 | 2 | 3 | 4 | 5 | 6 |
|---|---|---|---|---|---|---|
| 1991 | 1 | 1 | ||||
| 1994 | 1 | 1 | ||||
| 1995 | 3 | 1 | 4 | |||
| 1996 | 6 | 1 | 7 | |||
| 1997 | 4 | 1 | 5 | |||
| 1998 | 1 | 3 | 4 | |||
| 1999 | 2 | 4 | 2 | 8 | ||
| 2000 | 2 | 5 | 7 | |||
| 2001 | 9 | 1 | 10 | |||
| 2002 | 3 | 8 | 1 | 12 | ||
| 2003 | 1 | 10 | 11 | |||
| 2004 | 7 | 1 | 8 | |||
| 2005 | 4 | 4 | ||||
| 2006 | 1 | 9 | 10 | |||
| 2007 | 3 | 7 | 3 | 13 | ||
| 2008 | 1 | 4 | 5 | |||
| 2009 | 2 | 5 | 7 | |||
| 2010 | 2 | 6 | 1 | 9 | ||
| Всего | 18 | 1 | 95 | 12 | 126 |
*— пациенты в возрасте 0–16 лет с заболеваниями ГЖ; 1 — новообразование пограничного характера; 2 — злокачественные новообразования; 3 — новообразование неуточненной природы; 4 — доброкачественные новообразования; 5 — неопухолевые процессы; 6 — всего.
У 18 пациенток в возрасте с 12 до 16 лет наблюдались новообразования ГЖ пограничного характера, цитограммы соответствовали листовидным фиброаденомам (рис. 7) с различной степенью зрелости стромального компонента (рис. 8).
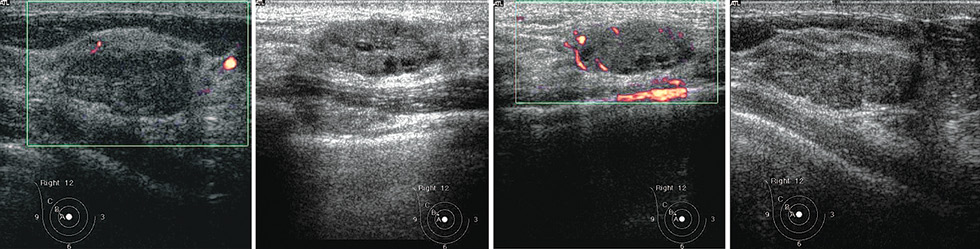
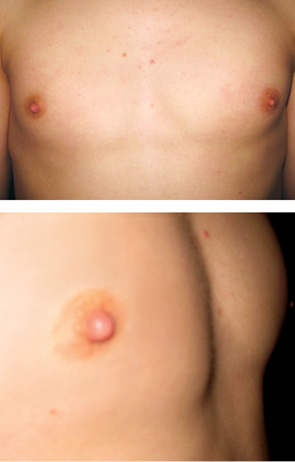
Достаточно типичные обращения к детскому онкологу по поводу наличия одностороннего уплотнения ГЖ были связаны с началом полового созревания. Так, с 2009 по 2011 гг. с жалобами на это состояние в Национальном институте рака наблюдались 12 девочек 8–12 лет и 5 мальчиков 13–14 лет. У всех пациентов присутствовало болезненное набухание и покраснение области ареолы и соска одной из грудных желез. При УЗИ структура этих желез была не изменена, очаговой патологии выявлено не было (рис. 9). Согласно данным литературы, это состояние, описанное как mastitis adolescentium, является временным и специального лечения не требует [4]. Действительно, при наблюдении в динамике клинические симптомы у всех пациентов данной группы прошли в течение года.
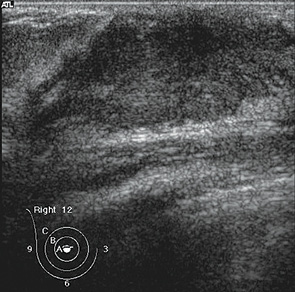
В течение 2011 г. у 3 пациенток в возрасте 2–3 лет мы наблюдали увеличение одной ГЖ, что интерпретируется в литературе как преждевременное телархе (преждевременный рост ГЖ). При УЗИ грудных желез структурных изменений последних выявлено не было, у всех пациентов железы были представлены небольшим (3,0–4,0 см) участком жировой ткани, без узловых и гиперваскулярных компонентов. Все пациенты направлены на наблюдение у детского эндокринолога.
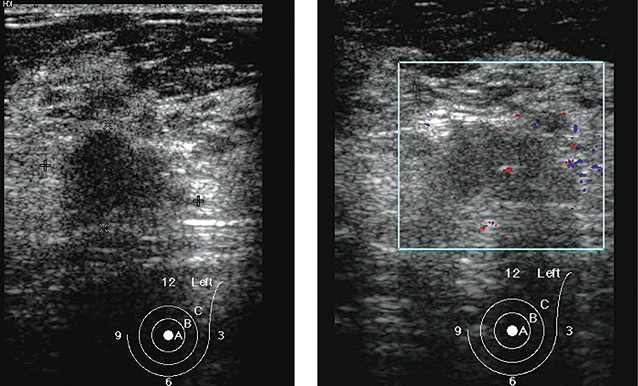
У 12 девочек в возрасте от 11 до 16 лет при обращении к онкологу-маммологу были диагностированы острые нелактационные маститы. При первичном обследовании все они предъявляли жалобы на боли в ГЖ, которые локализовались субареолярно, повышение температуры тела в течение нескольких дней, покраснение кожи над проекцией болезненности. При клиническом обследовании у всех пациенток пальпировались болезненные инфильтраты в центральной части ГЖ величиной от 1,0 до 5,0 см, которые при УЗИ визуализировались в виде анэхогенных жидкостных образований с четкими контурами, с перегородками и мелкодисперстной взвесью внутри (рис. 11). При сформировавшемся абсцессе клинически патологический процесс проявлялся размягчением и флюктуацией в локально ограниченном месте ГЖ. Эхографически выявлялись кистоподобные образования с довольно четкими, отграниченными контурами, преимущественно округлой формы, внутри которых определялось неоднородное густое содержимое, заполняющее полость с неравномерно утолщенными на всем протяжении стенками с выраженными сосудистыми сигналами в окружающей ткани ГЖ. При допплеровском картировании в стенках и перегородках образований определялась высокая степень васкуляризации (рис. 10).
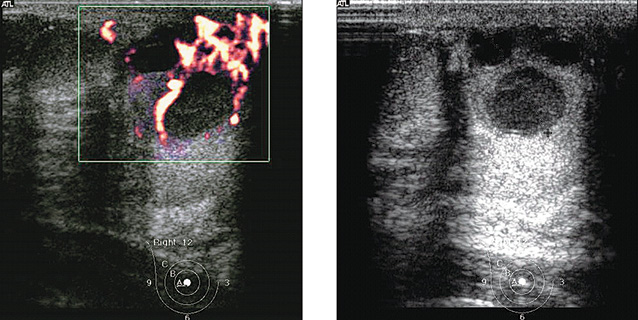
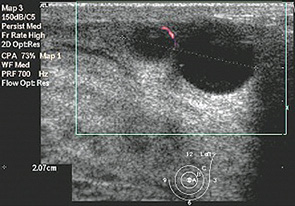
Всем пациенткам была назначена консервативная антибактериальная терапия препаратами широкого спектра действия, 3 из них с инфильтратами более 4,0 см на фоне антибиотикотерапии были произведены пункционно-аспирационные биопсии абсцессов ГЖ с целью эвакуации содержимого и верификации патологического процесса. Дальнейшее наблюдение осуществлялось в динамике у хирурга и педиатра по месту жительства.
Нами была обследована контрольная группа пациентов (124 человека) в возрасте до 16 лет, которые не предъявляли жалоб на патологические изменения в ГЖ. Как мы отметили, при УЗИ ГЖ 29 (23%) детей раннего пубертатного периода (до 8 лет) структурных изменений не определялось. У 36 (29%) детей во второй половине пубертатного периода (8–9 лет) УЗИ-картина характеризовалась односторонним увеличением ГЖ в позадисосковой области.
У 59 (47%) пациентов в возрасте от 9 до 12 лет (до наступления менархе) структура ГЖ была представлена жировой тканью, которая визуализировалась как гиперэхогення однородная структура в позадисосковой области (рис. 12).
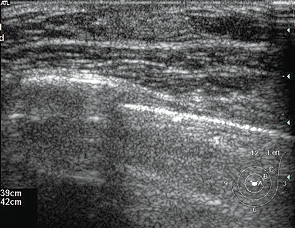
При динамическом наблюдении было отмечено, что размеры обеих ГЖ до наступления возраста 12 лет во всех случаях становились симметричными.
У 49 (39%) пациентов в возрасте после 12 лет мы наблюдали послепубертатную форму ГЖ, основная масса которой при УЗИ представляла собой изображение железистой ткани в виде единого пласта средней эхогенности. Было отмечено отсутствие визуализации связок Куппера.
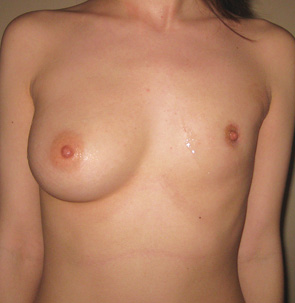
Отдельную группу наблюдения составляли пациентки с аномальным развитием ГЖ: наличие дополнительной ГЖ — полимастию — диагностировали у 7 детей (рис. 13.), асимметрию ГЖ (рис. 14) мы наблюдали у 17 пациентов, асимметрию сосков — в 12 случаях (рис. 15).
Выводы
Анализируя опыт наблюдения патологических изменений ГЖ у пациентов детского и подросткового возраста, результаты проводимых клинических обследований и методов лучевой диагностики, необходимых для установления диагноза, считаем необходимым подчеркнуть следующее:
- наиболее частым онкологическим заболеванием ГЖ, диагностируемым у пациентов детского и подросткового возраста, являются доброкачественные или пограничные новообразования с пролиферацией эпителиального (фиброаденомы) и стромального (листовидные опухоли) компонентов;
- педиатр, производящий первое обследование ребенка с патологическим образованием в субареолярной области или в ГЖ, должен рассматривать каждое узловое образование или индурацию ткани ГЖ как явление, требующее дифференциальной диагностики для исключения онкологического процесса;
- диагностические мероприятия, проводимые в комплексе (с применением современных методов исследования, с учетом данных васкуляризации патологических процессов в ГЖ), значительно повышают точность дифференциальной диагностики и до минимума сводят процент диагностических ошибок.
Литература
1. Лекции по избранным главам детской гинекологии / под ред. Э.Б. Яковлевой (2005) Донецк: НОРД-ПРЕСС, 454 с.
2. Летягин В.П. (2004) Злокачественные образования молочной железы: энциклопедия клинической онкологии. Москва: 374–389.
3. Летягин В.П. (2004) Первичные опухоли молочной железы: практическое руководство по лечению. М.: Миклош, 332 с.
4. Маркин Л.Б., Яковлева Э.Б. (2004) Справочник детского гинеколога. К.: Интермед, 384 с.
5. Татарчук Т.Ф., Сольский Я.П., Ефименко О.А. и др. (2006) Мастодиния в структуре предменструальных нарушений. Здоровье женщины, 1(25): 116–118.
6. Матыцина Л.А., Сергиенко М.Ю. (2004) Роль детского и подросткового гинеколога в диагностике и лечении заболеваний молочной железы у девочек и девушек. Буковинский медичний вісник, 2: 79–83.
7. Национальное руководство. Онкология / Под ред. акад. РАМН В.И.Чиссова, акад. РАМН и РАН М.И.Давыдова. — М.: ГЭОТАР-Медиа, 2008.
8. Доценко Н.Я., Доценко С.Я., Боев С.С., Дедова В.О. (2011) Сонография в исследовании упруго-эластических свойств кровеносных сосудов. Сучасні медичні технології, 1: 94–97.
9. Постнова Н.А., Васильев А.Ю., Зыкин Б.И. и др. (2011) Возможности эластографии сдвиговой волны в дифференциальной диагностике заболеваний молочной железы. Диагностическая и интервенционная радиология, 2(5): 324–325.














Leave a comment