Доброякісна стравохідно-бронхіальна нориця, ускладнена стенозом лівого головного бронха та релаксацією лівого купола діафрагми
Верещако Р.И.1, Сергиенко А.В.2, Агаев А.Н.2
- 1Національний медичний університет ім. О.О. Богомольца, Київ
- 2Киевская городская клиническая больница № 17
Резюме. У статті наведено досвід успішного хірургічного лікування пацієнтки з ускладненою (релаксація лівого купола діафрагми, стеноз лівого головного бронха) стравохідно-бронхіальною норицею, яка виникла після проведення хіміотерапії з приводу лімфоми Ходжкіна. Застосовано новий варіант оперативного лікування, що поєднує усунення релаксації купола діафрагми, роз’єднання нориці, відновлення стравоходу, лівого головного бронха та карини біфуркації трахеї.
Резюме. В статье приведен опыт успешного хирургического лечения пациентки с осложненным (релаксация левого купола диафрагмы, стеноз левого главного бронха) пищеводно-бронхиальным свищом, возникшем после проведения химиотерапии по поводу лимфомы Ходжкина. Применен новый вариант оперативного лечения, сочетающий устранение релаксации купола диафрагмы, разобщение свища, восстановление пищевода, левого главного бронха и карины бифуркации трахеи.

Приобретенный пищеводно-бронхиальный свищ — редкая патология, которая, несмотря на повышение технического уровня хирургических вмешательств, остается вызовом для торакального хирурга. Около 80% приобретенных пищеводно-респираторных свищей являются следствием злокачественных образований органов грудной полости [2, 8]. Наиболее часто такие свищи развиваются при прогрессировании рака пищевода в верхнем и среднем грудных отделах. Прогноз при них плохой, стратегия лечения носит паллиативный характер — стентирование пищевода, трахеи, главных бронхов [9, 13].
Доброкачественные сообщения пищевода и трахеобронхиального дерева могут быть следствием разных ситуаций: повреждения пищевода, туберкулеза трахеи и бронхов [5, 7, 12], осложнения после резекции пищевода [11], перфорации или рецидива дивертикула пищевода [1, 5], продленной оротрахеальной интубации [2], лучевой терапии по поводу лимфопролиферативных заболеваний средостения или рака слизистой оболочки пищевода [3], химиотерапии при медиастинальной неходжкинской лимфоме [10], грибкового поражения пищевода у ВИЧ-инфицированных [12].
Пациентам с доброкачественными пищеводно-респираторными свищами требуется радикальное хирургическое лечение, стентирование может носить только временный характер на этапе предоперационной подготовки [2–4]. Сохранение свища ведет к неминуемым легочным осложнениям и летальному исходу [5].
Хирургическое лечение включает широкий спектр операций: резекцию легкого и закрытие свища пищевода, разобщение свища и закрытие дефектов пищевода и трахеи (бронха), эзофагэктомию и закрытие свища бронха с последующей гастроэзофагопластикой, сочетание ушивания свища с герметизацией фибриновым клеем и стентированием пищевода в зоне разобщенного свища [1–3, 5, 10–12].
Мы не нашли в литературе информации о возникновении доброкачественного пищеводно-бронхиального свища после проведения химиотерапии по поводу медиастинальной формы лимфомы Ходжкина. Есть сообщение о развитии пищеводно-бронхиального свища через неделю после первого курса химиотерапии при неходжкинской лимфоме [10]. С лечебной целью авторы наложили шейную эзофагостому, после этого провели антибиотикотерапию для ликвидации пневмонии, на фоне парентерального питания продолжили химиотерапию до восстановления нормальной картины медиастинальных лимфоузлов и только после этого выполнили предгрудинную гастроэзофагопластику. 3 мес спустя бронхоскопия показала полное заживление свища. Авторы отмечают, что в литературе описано только 6 подобных случаев при лимфоме, и только в 2 из них пациентов успешно излечили.
Наше наблюдение представляет интерес не только редкостью данной патологии, но и сложностью морфологических изменений, развившихся при формировании пищеводно-бронхиального свища, а также многолетним анамнезом данного осложнения и вариантом хирургической реконструкции.
Клинический случай
Пациентка Л., 40 лет, обратилась в Киевскую городскую клиническую больницу № 17 19.03.2014 г. с жалобами на дисфагию (проходит только жидкая пища), постоянное закашливание при приеме пищи, уменьшение массы тела (>15 кг), кашель с гнойной мокротой, одышку при незначительной физической нагрузке. Считает себя больной с 2008 г. Из анамнеза выяснилось, что в 2006 г. у нее диагностирован лимфогранулематоз (лимфома Ходжкина) с поражением внутригрудных лимфоузлов. В Национальном институте рака получила 6 курсов химиотерапии; отмечена полная регрессия заболевания. В 2008 г. возникло закашливание при приеме жидкой пищи. При обследовании диагностирован пищеводно-бронхиальный свищ (левый главный бронх). В онкологическом учреждении пациентке установили пищеводный стент (рис. 1).
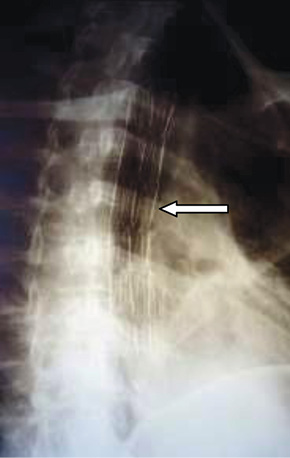
После установления стента интенсивность закашливания снизилась, но кашель полностью не купирован. Консультации в различных хирургических клиниках Киева с целью оперативного устранения пищеводно-бронхиального свища не увенчались успехом — в операции было отказано в связи со сложностью патологии и ослабленным состоянием больной.
Выполнено обследование пациентки. Рентгенография и компьютерная томография органов грудной полости (рис. 2, 3) показали смещение стента в пищеводе, тотальную релаксацию левого купола диафрагмы, хронические воспалительные изменения в левом легком.
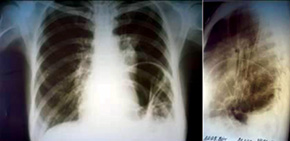
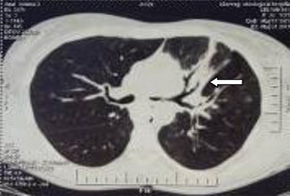
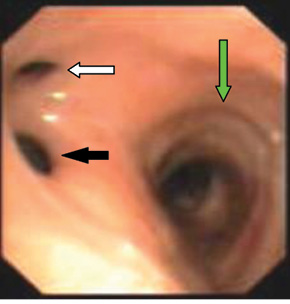
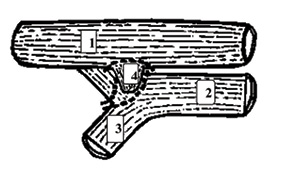
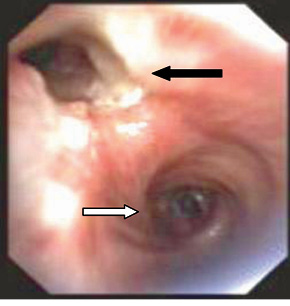
По результатам фиброэзофагоскопии — стент в средней и нижней трети пищевода непроходим. По передней стенке пищевода над верхним краем стента выявлен эпителизированный свищ диаметром до 1 см. Проведена фибробронхоскопия: голосовые связки подвижны, трахея без изменений, карина расширена. По латеральной стенке устья левого главного бронха — эпителизированный свищ диаметром до 9 мм. Просвет устья левого главного бронха составляет 4 мм. Справа бронхиальное дерево не изменено. Заключение: пищеводно-бронхиальный свищ на уровне устья левого главного бронха, рубцовый стеноз левого главного бронха III степени (рис. 4).
21.03.2014 г. выполнено оперативное вмешательство: верхнесрединная лапаротомия, пластика левого купола диафрагмы, гастростомия по Кадеру, перевязка среднеободочной артерии и вены.
Перевязку a. и v. colica media выполняли с целью подготовки сегмента толстой кишки для возможной колоэзофагопластики в последующем. Послеоперационный период протекал без осложнений (рис. 5).
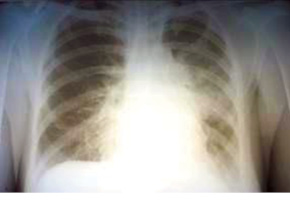
26.03.2014 г. удален пищеводный стент. Прием пищи возможен только через гастростому. 01.04.2014 г. больная выписана.
Повторную госпитализацию провели 05.06.2014 г. Эндоскопический контроль показал прежнюю картину.
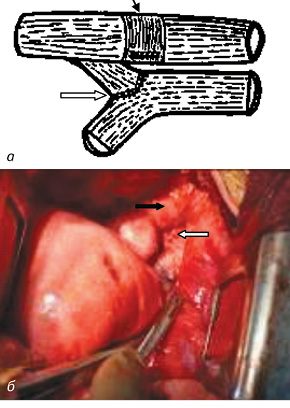
24.06.2014 г. выполнен второй этап хирургического лечения: заднебоковая торакотомия справа, разобщение пищеводно-бронхиального свища, пластика дефекта пищевода, циркулярная резекция устья левого главного бронха и карины, анастомоз левого и правого главных бронхов с формированием новой карины (рис. 6, 7). Во время операции взяли на исследование лимфатический узел корня правого легкого и бифуркационный лимфатический узел. По результатам макроскопического исследования — лимфоузлы размером до 8 мм, плотные, однородной темно-серой окраски. Во время операции привлекли внимание: увеличенный в диаметре до 5 см и заполненный воздухом пищевод, склерозирование тканей средостения и стенок бифуркации трахеи, аспирация из бронхиального дерева левого легкого большого количества гнойной мокроты. Особую опасность и техническую трудность представляла мобилизация левого главного бронха в связи с интимным сращением с левой легочной артерией вплоть до стенки свища.
Послеоперационный период протекал без осложнений. 02.07.2014 г. выполнена эзофагография с водорастворимым контрастом — затеков контрастного вещества за пределы пищевода не выявлено (см. рис. 7). 04.07.2014 г. проведена фибробронхоскопия — левый главный бронх проходим, зона операции без особенностей. В просвете бронхов — скудное количество гнойной мокроты (рис. 8).
Гистологическое исследование лимфатических узлов выявило в них только склеротические изменения, что подтверждено их повторным изучением в патогистологическом отделении Киевского городского онкологического центра. 15.07.2014 г. в удовлетворительном состоянии пациентка выписана. Осмотрена через месяц, жалоб не предъявляет, питается через рот, гастростомический катетер удален.
Выводы
1. При пищеводно-респираторных свищах требуется тщательная диагностика, включающая рентгенологические методы, эндоскопию пищевода и трахеобронхиального дерева, биопсию слизистой оболочки обоих устьев свища.
2. Подтверждение доброкачественного характера свища, даже при наличии в анамнезе онкологического заболевания, по поводу которого получено лечение, требует хирургического устранения патологического сообщения между пищеводом и трахеобронхиальным деревом (легким).
3. Учитывая редкость патологии и техническую сложность хирургической коррекции, последнюю должен выполнять хирург с опытом реконструктивных вмешательств не только на пищеводе, но и на трахеобронхиальном дереве.
4. Стентирование пищевода оправдано при злокачественных свищах. В случае доброкачественных оно имеет временный положительный эффект, особенно при отсутствии стеноза в зоне свища. Происходит миграция стента, чему способствует наполнение пищевода воздухом через свищ при кашле и увеличение его диаметра.
Список использованной литературы
1. Bonavina L., Reitano M., Incarbone R., Cappelletti M. (1999) Esophagodroncyial fistula after thoracoscopic resection of an epihrenic diverticulum. Dis. Esophagus, 12(4): 324–325.
2. De Giacomo T., Franconi F., Venuta F. et al. (1993) Benign esophageal-respiratory fistulae. The surgical treatment and results of 10 cases. Minerva Chir., 48(7): 311–316.
3. Fukuhara K., Osugi H., Tokuhara T. et al. (2004) Surgical repair of esophagobronchial fistula caused by radiation injury. Hepatogastroenterology, 51(57): 754–756.
4. Gaissert H.A., Grillo H.C., Wright C.D. et al. (2003) Complications of benign tracheobronchial strictures by self-expanding metal stents. J. Thorac. Cardiovasc. Surg., 126: 744–747.
5. Gao C., Hu ang O., Gu K. (1995) The diagnosis and treatment of benign esophagotracheobronchial fistula: a report of 26 cases. Zhonghua Wai Ke Zhi, 33(2): 71–72.
6. Griffo S., Stassanj P., Iannelli G. et al. (2007) Benign bronchoesophageal fistula: report of four cases. J. Thorac. Cardiovasc. Surg., 133: 1378–1379.
7. Hegde R.G., Kalekar T.M., Gaibhiye M.I. et al. (2013) Esophagobronchial fistulae: Diagnosis by MDCT with oral contrast swallow examination of a benign and a malignant cause. Indian J. Radiol. Imaging., 23(2): 168–172.
8. Kaul D.R., Orringer M.B., Saint S., Jones S.R. (2007) The drenched doctor — a 55-year-old male physician was seen in August because of a 1-week history of fever and night sweats. N. Engl. J. Med., 356: 1871–1876.
9. Miwa K., Mitsuoka M., Tayama K. et al. (2002) Successful airway stenting using silicone prosthesis for esophagobronchial fistula. Chest., 122(4): 1485–1487.
10. Tachimori Y., Kato H., Watanabe H. et al. (1987) Mediastinal malignant lymphoma complicated with esophagobronchial fistula: successfully treated case. Jpn. J. Clin. Oncol., 17(4): 363–370.
11. Ussart S., Lodes U., Wex C. et al. (2013) Successful clouser of a postoperative esophagobronchial fistula following esophageal resection using fibrin glue. Dtsch. Med. Wochenschr., 138(27): 1406–1409.
12. van Natta T.L., Parekh K.R., Reed C.G. et al. (2008)Benign esophagobronchial fistula with and without esophageal obstruction: two ends
of surgical spectrum. Ann. Thor. Surg., 85(1): 322–325.
13. van den Bongard H.J., Boot H., Baas P., Taal B.G. (2002) The role of parallel stent insertion in patients with esophagorespiratory fistulas. Gastrointest. Endosc., 55(1): 110–115.
Адрес:
Верещако Роман Иванович
02000, Киев, просп. Победы, 34
Национальный медицинский университет имени А.А. Богомольца
E-mail: romver@i.ua














Leave a comment