Виникнення другого онкологічного захворювання у хворих на рак грудної залози
Дяків І.Б.1, Крижанівська А.Є.1, Романчук В.Р.2, Живецький В.А.2, Андріїв А.В.1
- 1Івано-Франківський національний медичний університет
- 2Івано-Франківський обласний клінічний онкологічний диспансер
Резюме. Проаналізовано виникнення другого онкологічного захворювання у 64 хворих на рак грудної залози (РГЗ) I-IV стадії. Найчастіше другою хворобою була онкогінекологічна патологія (рак тіла матки, яєчника, шийки матки, вульви) — у 79,7% випадків. Онкогінекологічне захворювання виникало в середньому через 74 міс після завершення лікування з приводу РГЗ; рак ободової кишки (10,9%) — через 72 міс, меланома (3,1%) — 275 міс, клітинна лімфома (3,1%) — 336 міс, рак шлунка (1,6%) — 72 міс та рак нирки (1,6%) — через 5 міс. Виявлено основні спільні чинники ризику виникнення онкогінекологічного захворювання після завершення лікування у пацієнток із РГЗ: вік, обтяжений онкологічний анамнез, рання чи пізня менопауза, супутні захворювання (гіпертонічна хвороба, цукровий діабет, вузловий зоб, ожиріння, хронічний холецистит), підвищення рівня онкомаркера СА-125.
 Вступ
Вступ
Рак грудної залози (РГЗ) займає провідне місце у структурі онкологічної захворюваності та смертності жіночого населення України, економічно розвинутих європейських країн та Америки. Рівень захворюваності на РГЗ в Україні за 2012 р. становив 67,1 випадку на 100 тис. жіночого населення, у США — 103, у Західній Європі — 91,6 [3]. Встановлено, що 37% хворих на РГЗ — особи репродуктивного та працездатного віку. 5-річна виживаність пацієнток із РГЗ, за даними Національного канцер-реєстру, не перевищує 53,8%, у той час як у країнах Західної Європи досягає 75–80%, у США — 85–92% [3, 5, 7].
РГЗ належить до гормонозумовлених та гормонозалежних пухлин — так само, як і злоякісні новоутворення яєчника, матки, нирки, товстого кишечнику тощо. Основною спільною ознакою всіх вищезазначених новоутворень є фактори метаболічної природи [1, 4], що вказує на те, що РГЗ — це системне захворювання [7, 9].
Однією із вагомих причин виникнення РГЗ є мутація генів BRCA1/2, які також зумовлюють рак яєчника (РЯ), рак тіла матки (РТМ), рак шлунка, рак ободової кишки (РОК). BRCA1 та BRCA2 — це гени — супресори пухлин, які відповідають за синтез білків, що пригнічують утворення пухлини. Інактивація обох алелів кожного з них призводить до злоякісної трансформації клітини. Тип успадкування обох генів — аутосомно-домінантний. Наявність мутації в генах BRCA1/2 може призвести до помилок репарації ДНК і, відповідно, до виникнення пухлин, зокрема РГЗ, РЯ [6, 10, 11].
Частота виникнення другого онкологічного захворювання після РГЗ, за даними Б.Б. Возніцина та І.М. Пономарьова [2], а також S.A. Narod і A.A. Rodriguez [10], варіює від 0,3 до 5,4%, а за даними A. Meindl та співавторів [8], — навіть досягає 12,0–25,0%. У літературі є відомості про те, що при РГЗ у 73% випадків відбувається залучення до патологічного процесу обох грудних залоз, у 18% хворих друга пухлина локалізується в геніталіях [10], 5% — у шлунку, 2% — у кишечнику, 1% — у нирці, 1% — у шкірі та інших органах [2, 8, 12].
Наразі в сучасній медичній літературі недостатньо інформації про виникнення другої пухлини у хворих на РГЗ. Немає чітко сформованого комплексу дообстежень пацієнтів із РГЗ, алгоритму визначення групи ризику, розробленої схеми спостереження за пацієнтами, які є у групі ризику з виникнення другого онкологічного захворювання.
Мета роботи — вивчити частоту виникнення другої онкологічної патології у хворих, пролікованих з приводу РГЗ, і розробити алгоритми рекомендованих досліджень з урахуванням частоти розвитку онкопатології іншої локалізації.
Об’єкт і методи дослідження
Проведене дослідження базується на результатах обстеження та лікування 64 хворих на РГЗ, в яких у різні терміни після завершення терапії виникло інше онкологічне захворювання. Усі пацієнти отримували лікування на базі Івано-Франківського обласного клінічного онкологічного диспансеру з 1983 по 2013 р.
II стадія пухлинного процесу була у 28 (43,8%), ІІІ — у 16 (25,0%), а I — у 15 (23,4%) хворих на РГЗ, в яких виникло інше онкологічне захворювання. Виявлено в 1 (1,6%) хворої сancer in situ грудної залози та по 2 (3,1%) випадки раку Педжета і РГЗ у IV стадії.
За результатами гістологічного дослідження біопсійного та операційного матеріалу верифіковано інфільтруючу карциному грудної залози у 54 (84,4%), рак Педжета — у 5 (7,8%) хворих, діагностовано слизову карциному і внутрішньопротокову неінфільтруючу карциному — по 2 (3,1%) випадки відповідно та сancer in situ — в 1 (1,6%) хворої.
У всіх цих пацієнтів із РГЗ виникло інше онкологічне захворювання: онкогінекологічні хвороби виявлено у 51 (79,7%) жінки, РОК — у 7 (10,9%) хворих, меланому, Β-клітинну лімфому — по 2 (3,1%) випадки відповідно, тоді як рак шлунка та рак нирки — по 1 (1,6%) випадку відповідно. Серед онкогінекологічних патологій: РТМ — у 27 (42,2%) , РЯ — у 13 (20,3%), рак шийки матки (РШМ) — у 9 (14,1%) та рак вульви — у 2 (3,1%) хворих. Статистичну обробку отриманих результатів проводили з використанням стандартного пакета програм Statistica 6.0.
Результати
Найчастіше другим онкологічним захворюванням, яке виникало у хворих на РГЗ, був РТМ, що розвивався у середньому через 97±6,4 міс після завершення лікування з приводу РГЗ. Вік хворих на момент виникнення РТМ коливався від 41 до 83 років і в середньому становив 63,1±1,4 року.
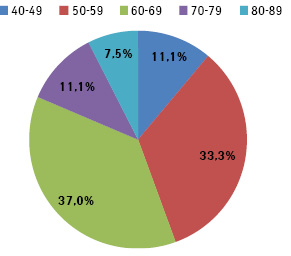
Найбільше хворих було у віковій групі 60–69 років — 10 (37,0%) та 50–59 років — 9 (33,3%) жінок. У наймолодшій віковій групі 40–49 років виявлено 3 (11,1%) таких пацієнток, а у віковій групі 80–89 років — 2 (7,5%) хворих (рис. 1).
Із супутніх патологій у пацієнток із РТМ найчастіше реєстрували серцево-судинні захворювання (ССЗ) — у 58,4%, ендокринні — 47,1% (цукровий діабет — 28,4% та вузловий зоб — 18,7%), які супроводжувалися надмірною масою тіла — 35,6%. Обтяжений онкоанамнез виявлено у 15 (55%) хворих на РТМ. Рання менопауза (у віці до 45 років) була у 6 (22%) пацієнток, а пізня (після 55 років) — у 4 (15%). Таким чином, обтяжений онкоанамнез, рання чи пізня менопауза, ожиріння, ССЗ, ендокринні захворювання були чинниками ризику виникнення РТМ у хворих на РГЗ.
РТМ I стадії діагностовано у 21 (77,8%) хворої, II стадії — у 5 (18,5%) та III стадії — в 1 (3,7%) пацієнтки. Усім хворим на РТМ проведено хірургічне лікування. Пангістеректомію I типу виконано у 16 (59,3%) пацієнток із РТМ, II типу — в 11 (40,7%) хворих на РТМ. 17 (62,9%) пацієнток отримали післяопераційний курс променевої терапії (табл. 1).
Таблиця 1. Обсяг хірургічних втручань у хворих на РТМ
| № | Обсяг хірургічного втручання | n | %±m |
| 1 | Пангістеректомія I типу | 16 | 59,3±9,5 |
| 2 | Пангістеректомія II типу | 11 | 40,7±8,5 |
| Усього | 27 | 100 |
Через 73±8,2 міс після завершення лікування з приводу РГЗ виникав РЯ. РЯ виявлено у 13 (20,3%) випадках РГЗ. Вік хворих на РЯ коливався від 40 до 70 років і у середньому становив 40±1,8 року.
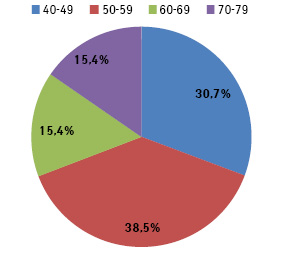
У віковій групі 50–59 років було 5 (38,5%) хворих на РЯ, 40–49 років — 4 (30,7%), а у вікових групах 60–69 та 70–79 років було по 2 (15,4%) такі пацієнтки відповідно (рис. 2).
Обтяжений онкоанамнез у хворих на РЯ виявлено у 8 (61,5%) випадках. У 4 (30,8%) пацієнток було первинне безпліддя. Ранню менопаузу відзначено у 3 (23,1%) хворих на РЯ, пізню — у 2 (15,4%). Серед супутніх захворювань переважали ССЗ (56,9%), метаболічний синдром (17,8%) та хвороби шлунково-кишкового тракту (29,6%). Таким чином, обтяжений онкоанамнез, первинне безпліддя, супутні захворювання (гіпертонічна хвороба, ожиріння, хронічний холецистит) були чинниками виникнення РЯ у хворих на РГЗ.
РЯ діагностували у III стадії — у 7 (53,8%), у II стадії — 4 (30,8%), у I стадії — 2 (15,4%) хворих. Пацієнткам із РЯ проведено визначення онкомаркера СА-125. У 8 (61,5%) хворих показник СА-125 був вищим за норму (у середньому 86,829±11,3 МО/мл, максимальне значення — 2038 МО/мл).
Першим етапом лікування у хворих на РЯ було хірургічне втручання. В 11 (84,6%) пацієнток виконано пангістеректомію з оментектомією. У 2 (15,4%) проведено двобічну аднексектомію з резекцією сальника.
РШМ виявлено у 9 (14,1%) хворих на РГЗ, який виникав у середньому через 101±5,7 міс після РГЗ.
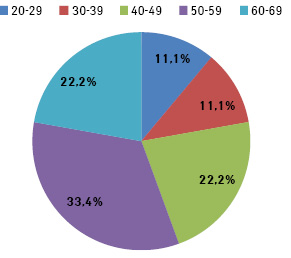
Вік пацієнток із РШМ коливався від 28 до 67 років і у середньому становив 47,8±2,6 року. Найбільшу кількість хворих на РШМ виявлено у віковій групі 50–59 років — 3 (33,4%), групах 40–49 та 60–69 років — по 2 (22,2%) пацієнтки відповідно (рис. 3).
Обтяжений онкоанамнез зафіксовано у 3 (33,3%) хворих на РШМ. РШМ I стадії діагностували у 4 (44,4%), II стадії — у 3 (33,3%) пацієнток, III стадії та in situ виявлено по 1 (11,1%) випадку.
Хворим із cancer in situ виконано діатермоелектроконізацію шийки матки із наступною кріодеструкцією. Пацієнтка із РШМ III стадії отримала хіміопроменеве лікування, а хворим на РШМ I–II стадії проведено комбіновану терапію.
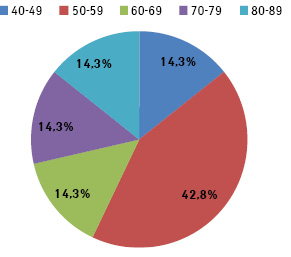
РОК діагностовано у 7 (10,9%) хворих. Рак цієї локалізації виник через 72±8,2 міс після завершення лікування з приводу РГЗ. Вік хворих на РОК, залучених у дослідження, коливався від 40 до 82 років і у середньому становив 59,6±3,1 року. Найбільша кількість пацієнток із РОК була у віковій групі 50–59 років — 3 (42,8%) (рис. 4).
Обтяжений онкоанамнез виявлено у 4 (57,1%) хворих. Із анамнезу відомо, що 2 (28,6%) пацієнткам проводили поліпектомію прямої кишки. У дитинстві 1 (14,3%) хвора оперована з приводу інвагінації кишечнику, ще в 1 (14,3%) діагностовано неспецифічний виразковий коліт, але на момент лікування РГЗ була досягнута стійка ремісія.
Найбільшу кількість пацієнтів із РОК виявлено у III стадії — 5 (71,4%), а у II стадії — 2 (28,6%). Усі хворі були прооперовані. Геміколектомію виконано у 5 (71,4%) хворих, а у 2 (28,6%) — операцію Гартмана.
Після завершення лікування з приводу РГЗ зафіксовано по 2 (3,1%) випадки раку вульви, меланоми та Β-клітинної лімфоми відповідно.
Вік хворих на рак вульви коливався від 48 до 64 років і у середньому становив 56,0±7,3 року. Рак вульви діагностовано у II та III стадії. Хворим на рак вульви проведено розширену вульвектомію. Після завершення лікування з приводу РГЗ найшвидше виникав рак вульви — через 26±16,7 міс.
Меланому виявлено у віковій групі 70–79 років, середній вік хворих — 72±7,3 року. Меланому діагностовано у I та II стадії. У хворих на меланому виконано висічення ураженої ділянки шкіри. Після завершення лікування з приводу РГЗ виникала меланома — через 336±14,1 міс.
Вік хворих на В-клітинну лімфому коливався від 58 до 87 років і у середньому становив 72,5±7,3 року. У пацієнток із В-клітинною лімфомою встановлено II стадію захворювання, усі жінки отримали курси системної протипухлинної терапії. Через 275±15,6 міс після завершення лікування з приводу РГЗ виникала В-клітинна лімфома.
У всіх хворих на рак вульви, меланому, В-клітинну лімфому відзначено обтяжений онкоанамнез.
Раку шлунка та нирки після завершення лікування з приводу РГЗ виявлено по 1 (1,6%) випадку відповідно. Рак шлунка діагностовано через 72 міс після закінчення лікування пацієнтки із РГЗ, а рак нирки — через 5 міс.
Летальність до року у хворих на РГЗ, в яких виникло друге онкологічне захворювання, становила 6,7%, 3-річна загальна та 3-річна безрецидивна виживаність — 76,6 і 71,9% відповідно, 5-річна виживаність — 68,8%, 5-річна безрецидивна виживаність — 60,9% (табл. 2).
Таблиця 2. Летальність і виживаність хворих на РГЗ, в яких виникло друге онкологічне захворювання
| № | Летальність і виживаність | %±m |
| 1 | Летальність до року | 6,7±2,6 |
| 2 | 3-Річна загальна виживаність | 76,6±5,3 |
| 3 | 3-Річна безрецидивна виживаність | 71,9±5,6 |
| 4 | 5-Річна загальна виживаність | 68,8±5,8 |
| 5 | 5-Річна безрецидивна виживаність | 60,9±6,1 |
Висновки
У пацієнток із РГЗ у різні терміни після завершення лікування виникало друге онкологічне захворювання. Онкогінекологічні патології розвинулися у 79,7% випадків, РОК — у 10,9% хворих, меланома і Β-клітинна лімфома — у 3,1% випадків кожна, рак шлунка та нирки виявлено у 1,6% пацієнтів відповідно.
Після завершення лікування з приводу РГЗ онкогінекологічні захворювання виникали в середньому через 74 міс, РОК — через 72 міс, рак шлунка — через 72 міс, рак нирки — через 5 міс, а меланома та Β-клітинна лімфома — через 336 та 275 міс відповідно.
Основними спільними чинниками ризику виникнення онкогінекологічного захворювання були вік, обтяжений онкологічний анамнез, первинне безпліддя або 3 і більше вагітностей, рання чи пізня менопауза, ендокринні та серцево-судинні супутні захворювання, підвищення рівня онкомаркера СА-125. Для РОК, раку шлунка, меланоми, В-клітинної лімфоми, раку нирки факторами ризику були передракові захворювання, обтяжений онкоанамнез, супутні хвороби.
Проведений аналіз другого онкогінекологічного захворювання у пацієнток із РГЗ вказує на необхідність розширення показань до хірургічного етапу гормонотерапії та складання індивідуального плану диспансеризації хворих на РГЗ із врахуванням онкологічного анамнезу, супутніх захворювань і виявлення інших чинників ризику.
Список використаної літератури
1. Білинський Б.Т., Шпарик Я.В. (2001) Проблеми медикаментозного лікування раку грудної залози. Посібник для лікарів, 160 с.
2. Возніцин Б.Б., Пономарьов І.М. (2007) Випадок розвитку полінеоплазії, що охоплює шлунок і обидві грудні залози. Укр. радіол. журн., 15: 365–366.
3. Рак в Україні, 2011–2012. Захворюваність, смертність, показники діяльності онкологічної служби (2012). Бюл. Нац. канцер-реєстру України, 13: 55–56.
4. Семиглазов В.Ф., Дильман В.М. (2008) Роль рецепторов к эстрогену и прогестерону при назначении гормональной терапии больным раком молочной железы в различных возрастных группах. Практ. онкол., 2: 26–30.
5. Смоланка І.І., Скляр С.Ю. (2008) Сучасний погляд на проблему діагностики і лікування раку молочної залози. Жіночий лікар, 5: 8.
6. Шпарик Я.В., Кіцера Н.І., Олексяк О.О. та ін. (2012) Ефективність похідних платини при «тричі негативному» раку грудної залози з мутацією гена BRCA1. Клин. онкол., 8 (4): 65–68.
7. Щепотін І.Б., Зотов О.С., Енгел О.Т. (2009) Первинно-множинні злоякісні пухлини органів жіночої репродуктивної системи. Онкология, 11(4): 249–253.
8. Meindl A., Ditsch N., Kast K. (2011) Hereditary breast and ovarian cancer: new genes, new treatments, new concepts. Dtsch. Arztebl. Int., 108(19): 323–330.
9. Miller W., Santen R. (2008) Breast cancer screening compliance among young women in a free access healthcare system. J. Surg. Oncol., 97: 20–24.
10. Narod S.A., Rodríguez A.A. (2011) Genetic predisposition for breast cancer: BRCA1 and BRCA2 genes. Salud. Publica Mex., 53(5): 420–429.
11. Turnbull C., Rahman N. (2008) Genetic predisposition to breast cancer: past, present, and future. Ann. Rev. Genomics Hum. Gene, 9: 321–345.
12. Warner E. (2011) Screening of breast cancer. N. Engl. J. Med., 365: 1025–1032.
Возникновение второго онкологического заболевания у больных раком грудной железы
Івано-Франковский национальный медицинский университет
Ивано-Франковский клинический онкологический диспансер
Резюме. Проанализировано возникновение второго онкологического заболевания у 64 больных раком грудной железы (РГЖ) I–IV стадии. Наиболее часто второй болезнью была онкогинекологическая патология (рак тела матки, яичника, шейки матки, вульвы) — в 79,7% случаев. Онкогинекологическое заболевание возникало в среднем через 74 мес после завершения лечения по поводу РГЖ; рак ободовой кишки (10,9%) — через 72 мес, меланома (3,1%) — 275 мес, В-клеточная лимфома (3,1%) — 336 мес, рак желудка (1,6%) — 72 мес и рак почки (1,6%) — через 5 мес. Выявлены основные общие факторы риска возникновения онкогинекологического заболевания после завершения лечения у пациенток с РГЖ: возраст, обремененный онкологический анамнез, ранняя или поздняя менопауза, сопутствующие заболевания (гипертоническая болезнь, сахарный диабет, узловой зоб, ожирение, хронический холецистит), повышение уровня онкомаркера СА-125.
рак грудной железы, онкологические заболевания, наследственность, выживаемость, факторы риска, профилактика.
Адреса:
Дяків Ірина Богданівна
76019, Івано-Франківськ, вул. Пашницького, 49/1
Тел.: (050) 660-16-26
E-mail: irynadjakiv@ukr.net














Leave a comment